Czy nagły ostry dyskomfort w przyśrodkowej części stopy oznacza zawsze uraz, czy może to być efekt przeciążenia łuku? To pytanie pomaga rozpoznać, kiedy szukać porady specjalisty, a kiedy zmiana obciążeń i profilaktyka wystarczą.
Przyśrodkowa okolica bywa tępa lub ostra, często daje uczucie ciągnięcia i mrowienia. Objawy zwykle nasilają się po dłuższym staniu, chodzeniu po nierównym terenie albo bieganiu. Lokalizacja sugeruje udział struktur stabilizujących łuk, takich jak ścięgno piszczelowe tylne, więzadła czy nerw piszczelowy.
Warto wiedzieć: stopniowy początek i ból po wysiłku może wskazywać na przeciążenie łuku, a nagły ból z obrzękiem — na uraz. Leczenie „na ślepo” rzadko przynosi trwałą ulgę, gdyż źródłem dolegliwości mogą być struktury mięśniowo‑ścięgniste, więzadłowe, stawowe lub nerwowe.
Najważniejsze w skrócie
- Rozpoznaj wzorzec: narastanie po wysiłku vs nagły uraz.
- Przyśrodkowa lokalizacja często wskazuje na przeciążenie łuku.
- Objawy: ciągnięcie, mrowienie, nasilenie po chodzeniu.
- Przy szybkiej progresji lub zaburzeniach czucia — pilna diagnostyka.
- Leczenie powinno być ukierunkowane na konkretną strukturę, nie jedynie objawowe.
Jak rozpoznać ból po wewnętrznej stronie stopy i kiedy się nasila
Doświadczane dolegliwości często zmieniają charakter — od rozlanego dyskomfortu przy obciążeniu po ostry, punktowy ból przy ucisku. Pacjenci mówią o kłuciu, paleniu, „ciągnięciu” lub bolesnym punkcie przy dotyku.
Praktyczny schemat obserwacji pomaga zawęzić przyczynę. Zwróć uwagę, czy ból występuje na starcie aktywności, w trakcie, po wysiłku czy rano po wstaniu. Start bólu przy pierwszych krokach może sugerować problem strukturalny, zaś narastanie po całym dniu — przeciążenie.
- Typowe wyzwalacze: długie stanie, szybkie marsze, schody, nierówna nawierzchnia, twarde podłoże i dłuższe biegi.
- Objawy towarzyszące: obrzęk, sztywność, uczucie niestabilności oraz symptomy neurologiczne — mrowienie i drętwienie.
Aby ocenić, czy problem jest mechaniczny, sprawdź, czy dolegliwości nasilają się przy obciążeniu i ustępują w spoczynku. Jeśli dominują pieczenie, mrowienie lub promieniowanie, może dochodzić do komponenty nerwowej.
Uwaga: gdy zmienia się wzorzec chodu i pojawia się odruchowe odciążanie, inne struktury kończyny mogą zostać nadwyrężone — to sygnał, by skonsultować się ze specjalistą.
Anatomia wewnętrznej krawędzi stopy, która najczęściej odpowiada za dolegliwości
Wewnętrzna krawędź stopy skupia kilka ważnych struktur, które razem odpowiadają za podparcie i amortyzację łuku.
Kluczowe części to ścięgno m. piszczelowego tylnego, kość łódkowata i więzadło piętowo‑łódkowe. Ścięgno tibialis posterior stabilizuje sklepienie i kontroluje przetaczanie podczas kroku. Jego przeciążenie prowadzi do bólu wzdłuż przebiegu i osłabienia funkcji mięśni.
Kość łódkowata i więzadło działają jak rusztowanie przyśrodkowego łuku. Mikrouszkodzenia tych elementów często dają przewlekłe dolegliwości.
Źródłem problemu bywają też torebki stawowe i staw skokowy dolny oraz stawy śródstopia. Sztywność lub zmiany przeciążeniowe ujawniają się przy ruchu i obciążeniu.
Nie można zapominać o komponentach nerwowych: nerw piszczelowy i jego gałęzie mogą wywoływać pieczenie lub mrowienie, co mylone bywa ze zmianami ścięgnistymi.
Biomechanika ma znaczenie: tyłostopie lub nadmierna pronacja zwiększają obciążenia tych tkanek i przyczyniają się do przewlekłych objawów.
Ból w stopie z boku wewnętrznej stronie – najczęstsze przyczyny i mechanizmy
Najczęstsze przyczyny dotyczą głównie przeciążenia ścięgna tibialis posterior oraz tendinopatii tego ścięgna. To kluczowy mechanizm prowadzący do dolegliwości po przyśrodkowej stronie stopy.
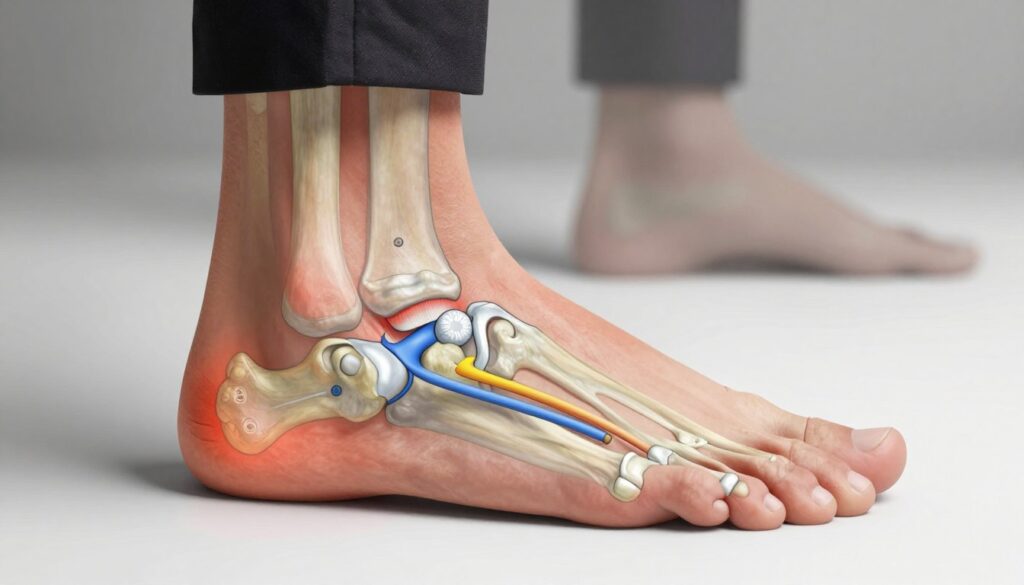
Inne typowe źródła to płaskostopie nabyte, które może być konsekwencją niewydolności piszczelowego tylnego. Spadek wydolności struktur podtrzymujących łuk zmienia rozkład sił i sprzyja narastaniu dolegliwości oraz deformacjom.
Pronacja i koślawość tyłostopia zwiększają napięcia po przyśrodkowej stronie i mogą wywoływać zapalenie tkanek miękkich. Zapalenie rozcięgna podeszwowego oraz ostroga piętowa często dają rzutowany ból — warto odróżnić lokalizację, by rozpoznać zapalenie rozcięgna.
Do listy przyczyn należą też hallux valgus, zmiany zwyrodnieniowe stawów oraz neuralgia nerwu piszczelowego, która objawia się paleniem, mrowieniem i promieniowaniem. Rozpoznanie mechanizmu ukierunkowuje leczenie — od odciążenia i fizjoterapii po terapię przeciwzapalną.
Kiedy podejrzewać przeciążenie łuku stopy zamiast jednorazowego urazu
Narastający ból po długim chodzeniu lub dłuższym staniu częściej świadczy o przeciążeniu łuku niż o pojedynczym urazie.
Przeciążenia rozwijają się stopniowo. Objawy nasilają się po aktywności i zwykle częściowo ustępują po odpoczynku.
Uraz daje natomiast nagły ból, szybko pojawia się obrzęk i trudność z obciążaniem kończyny.
- Jak rozpoznać przeciążenie: początek „znikąd”, narastanie w dniach lub tygodniach, ból po wysiłku i poprawa po odpoczynku.
- W przypadku urazu: nagły epizod po skręceniu, punktowa tkliwość i szybki obrzęk.
- Prosty wywiad: co zmieniło się w ostatnich 2–6 tygodniach — trening, praca na stojąco, nowe obuwie, przyrost masy ciała?
- Zwróć uwagę na buty: zużyta podeszwa lub brak podparcia łuku sprzyjają przeciążeniom.
- Kompensacje w chodzie przenoszą obciążenia na łydkę i kolano i mogą utrwalać problem.
Nie odkładaj diagnostyki, jeśli ból uniemożliwia normalne chodzenie lub pojawiają się zaburzenia czucia. Wtedy lepsze badania niż kolejne domowe próby.
| Cecha | Przeciążenie | Uraz | Działanie |
|---|---|---|---|
| Początek | Stopniowy | Nagły | Wywiad 2–6 tyg. |
| Objawy | Ból po wysiłku, zmienna intens. | Ostry ból, obrzęk | Odpoczynek / diagnostyka |
| Czynniki | Obuwie, masa ciała, nadmiar aktywności | Upadek, skręcenie | Zmiana obciążeń / zdjęcia |
Diagnostyka bólu po przyśrodkowej stronie stopy krok po kroku
Diagnostyka zaczyna się od szczegółowego wywiadu, który odsłania wzorce nasilenia dolegliwości. Lekarz pyta o czas trwania, okoliczności wystąpienia, aktywności prowokujące oraz wcześniejsze urazy stóp i stawu skokowego.
Badanie fizykalne obejmuje palpację przyśrodkowego rejonu, testy funkcjonalne łuku i ocenę chodu oraz postawy. Specjalista sprawdza punktową tkliwość, siłę mięśni oraz stabilność stawu.
Różnicowanie koncentruje się na tkanek takich jak ścięgna i więzadła versus zmiany kostno‑stawowe. To pozwala zdecydować, czy problem wynika głównie z ścięgna czy z przejścia stawowego i chrząstki.
Obrazowanie dobiera się do hipotezy: USG do oceny ścięgien i nerwów, RTG dla ustawienia i osteofitów, MRI przy przewlekłych lub niejednoznacznych wynikach badań. Jeśli dostępna, analiza chodu w warunkach dynamicznych pomaga wychwycić kompensacje i źródła przeciążeń.
Kiedy pilnie wykonać badania? Przy nasilonym bólu, narastającym obrzęku, podejrzeniu złamania przeciążeniowego lub braku poprawy mimo odciążenia — wtedy przypadki wymagają szybkiego rozszerzenia diagnostyki.
Leczenie medyczne i fizjoterapeutyczne: co działa w zależności od przyczyny
Plan terapii ustala się po określeniu dominującego mechanizmu – przeciążenie, zapalenie czy komponent nerwowy.
Farmakoterapia pełni rolę doraźną. Niesteroidowe leki przeciwzapalne stosuje się miejscowo lub doustnie, by zmniejszyć dolegliwości i umożliwić terapię ruchową. Jednak same leki nie zastąpią przyczynowego podejścia.
Rehabilitacja to rdzeń postępowania przy przeciążeniach ścięgna i dysfunkcji biomechanicznej.
- reedukacja funkcjonalna i wzmacnianie mięśni stabilizujących łuk;
- korekcja ustawienia, praca nad kontrolą pronacji;
- stopniowy powrót do aktywności kierowany przez fizjoterapeutę.
Terapia manualna i techniki powięziowe poprawiają ślizg tkanek i zmniejszają napięcia. Wkładki ortopedyczne oraz modyfikacja obuwia odciążają przyśrodkowy obszar i stabilizują łuk podczas chodzenia.
W przewlekłych przypadkach rozważa się iniekcje: PRP, kolagen lub kwas hialuronowy oraz blokady punktów spustowych i nerwów przy podejrzeniu neuralgii.
Gdy brak poprawy lub zaawansowana niewydolność ścięgna, decyzja o zabiegach chirurgicznych zapada po konsultacji specjalistycznej. Po operacji niezbędna bywa intensywna rehabilitacja.

„Dopasowane leczenie zwiększa szansę na powrót do pełnej aktywności.”
Rehabilitacja i ćwiczenia na ból śródstopia od wewnętrznej strony
Rehabilitacja skupia się na przywróceniu kontroli ruchu i wzmacnianiu struktur śródstopia. Plan powinien być dopasowany przez fizjoterapeutę do przyczyny oraz tolerancji dolegliwości.
Ramy bezpieczeństwa: w ostrym stanie zaczynaj od odciążenia i pracy bez prowokowania bólu. Stopniowo przechodź do aktywnej mobilizacji ścięgna piszczelowego tylnego — manualnie i podczas ćwiczeń.
- Podstawą są ćwiczenia „short foot” — krótkie zgięcia śródstopia, które wzmacniają mięśni podtrzymujące łuk.
- Unoszenia pięt: obunóż, potem jednonóż; to progresja obciążająca ścięgna i łańcuch łydka‑stopa.
- Propriocepcja: proste zadania równoważne, następnie praca na dysku sensorycznym dla lepszej kontroli stawu skokowego i śródstopia.
- Mobilizacje aktywne dla zwiększenia zakresu ruchu, gdy sztywność ogranicza chodzenia.
- Nauka prawidłowego przetaczania stopy, by nie utrwalać kompensacji i chronić jakość życia.
Kryteria progresji: zwiększaj obciążenie tylko gdy ból śródstopia nie nasila się następnego dnia i nie pojawia się obrzęk. Dalsze postępy opieraj na sile mięśni i kontroli ruchu.
Domowe sposoby łagodzenia bólu i co w codziennych nawykach pogarsza objawy
Częste, proste działania mogą szybko zmniejszyć dolegliwości i poprawić komfort chodzenia. Stosuj lód 15 minut, 2–3 razy dziennie, by zmniejszyć miejscowe zaczerwienienie i ból.
Odciążenie to klucz: krótsze okresy stania, częstsze przerwy podczas chodzenia i unikanie twardych nawierzchni często dają wyraźną ulgę. Ogranicz aktywności, które prowokują dolegliwości.
Automasaż za pomocą małej piłeczki lub wałka rozluźnia napięcia w podeszwie. Pracuj delikatnie — nie „rozbijaj” bolesnego miejsca. Delikatne rozciąganie łydki i podeszwowej części pomaga przy przeciążeniach, ale przerwij, gdy objawy nasilają się.
Wybór obuwia ma znaczenie: wkładki ze wsparciem łuku i buty ze stabilną piętą zmniejszają obciążenia rozcięgna podeszwowego. Chodzenie boso po twardej podłodze lub w miękkich kapciach może pogarszać przeciążenia i dolegliwości.
Uwaga: domowe metody poprawiają komfort, ale nie zawsze usuwają źródło problemu. Przy utrzymujących się lub narastających dolegliwościach bólowych konieczna jest diagnostyka i leczenie przyczynowe.
Co dalej: kiedy skonsultować się ze specjalistą i jak zapobiegać nawrotom
Jeśli objawy utrzymują się dłużej niż tydzień, warto skonsultować się ze specjalistą.
Ważne jest, by zgłosić się, gdy pojawia się nasilony obrzęk, trudność z obciążaniem, mrowienie lub widoczna deformacja.
Przygotuj krótką notatkę o tym, kiedy objawów się zaczęły, co je nasila oraz jakie domowe metody stosowałeś. To ułatwi diagnostykę.
Do kogo iść? Ortopeda wykluczy zmiany kostne i kwalifikację do zabiegu. Fizjoterapeuta zaplanuje ćwiczenia i profilaktykę, takich jak korekta chodu i wkładki.
W przypadku zaawansowanych zmian rozważa się zabieg, po którym kluczowa jest rehabilitacja. Kontrola masy ciała i stopniowanie obciążeń pomaga zapobiegać nawrotom.

Fizjoterapeutka z zamiłowaniem do pracy „u źródła” problemu — tłumaczy, skąd biorą się bóle i przeciążenia oraz jak krok po kroku wracać do sprawności. W przystępny sposób opisuje ćwiczenia, profilaktykę i nawyki wspierające zdrowy ruch, zarówno dla osób aktywnych, jak i tych pracujących przy biurku. Stawia na rzetelną wiedzę, bezpieczeństwo i realne efekty, a nie szybkie „cudowne” rozwiązania.